Comment un hôpital a réussi dans un monde de paiements groupés
Alors que les États-Unis passent du paiement à l’acte au paiement basé sur la valeur pour les soins de santé, il devient de plus en plus important pour les prestataires d’apprendre comment réussir avec les paiements groupés. Les paiements groupés rendent les prestataires plus responsables financièrement qu’ils ne le sont avec le système de rémunération à l’acte pour le coût total du traitement et du rétablissement d’un patient, et ils peuvent être utilisés pour les soins aigus, chroniques ou primaires. Aujourd’hui, les paiements groupés sont le plus souvent utilisés pour gérer de manière rentable les soins d’un patient à l’hôpital et au cours des 90 jours suivant le congé. L’adoption de cette approche s’est considérablement développée au cours de la dernière décennie. En 2020, plus de 1000 hôpitaux et plus de 700 groupes de médecins ont participé au programme de paiement groupé volontaire de Medicare. En septembre dernier, les Centers for Medicare et Medicaid Services (CMS) ont annoncé qu’ils prévoyaient de rendre les paiements groupés obligatoires dans quelques années.
Le plan de match du CHA Hollywood Presbyterian Medical Center (HPMC) à Los Angeles, qui participe avec succès au modèle CMS Bundled Payments for Care Improvement Advanced (BPCIA) depuis le début du programme en octobre 2018, peut aider d’autres organisations prestataires à bien performer en cet environnement. Depuis la création de BPCIA, la prise en charge médicale des patients HPMC a coûté 15% de moins que les objectifs fixés par CMS. Dans les trois forfaits cardiaques et quatre soins médicaux et critiques auxquels il a participé depuis le début de la BPCIA, HPMC a également considérablement amélioré la qualité de ses soins par rapport à l’année précédant le début de sa préparation à la BPCIA. Par exemple, HPMC a réduit son taux de mortalité après 90 jours de congé de 34% à 25%, et il a diminué son taux de réadmission après 90 jours de 30% à 25%. Ces résultats ont été obtenus malgré une légère augmentation de l’acuité moyenne du patient (la gravité de la maladie de ses patients) pendant la BPCIA par rapport à la période précédente.
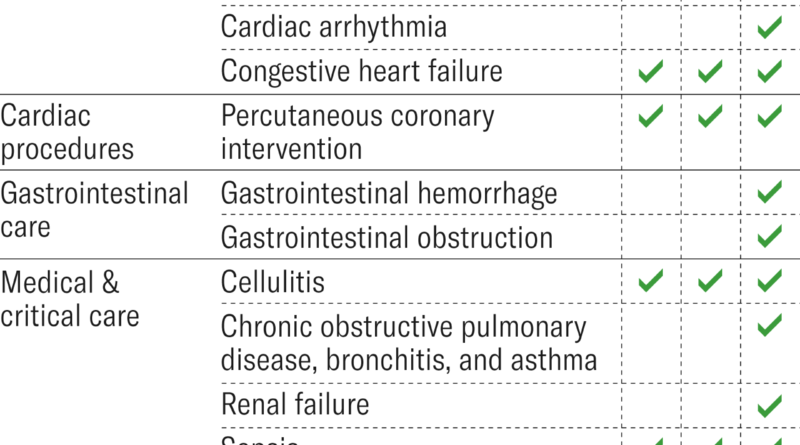
Dans la BPCIA, les hôpitaux et les groupes de médecins choisissent parmi un large éventail de domaines cliniques de soins médicaux et procéduraux (par exemple, les soins cardiaques, les soins médicaux et critiques et la chirurgie orthopédique) dans lesquels ils seront responsables des dépenses totales de Medicare provenant de l’hospitalisation initiale d’un patient. jusqu’à 90 jours après la sortie (l’épisode de soins). L’exposition «Participation à l’offre groupée avancée du CHA Hollywood Presbyterian Medical Center BPCI par année» montre les offres groupées auxquelles Hollywood a participé chaque année. Si l’hôpital participant (ou le groupe de médecins) abaisse les dépenses totales de Medicare en dessous d’un objectif du CMS, l’hôpital ou le groupe de médecins conserve les économies; si les dépenses dépassent la cible, l’hôpital ou le groupe de médecins doit la différence au CMS.

Malgré le risque de perdre de l’argent, HPMC a choisi de participer à BPCIA, en raison de la conviction de ses dirigeants que les payeurs tels que Medicare exigeraient à terme que les hôpitaux soient payés par des paiements groupés et que HPMC devait être préparé. HPMC n’avait aucune opération en place pour gérer les paiements groupés ou la santé de la population avant de s’inscrire à BPCIA. HPMC a suivi un plan de jeu en six parties:
1. Formez les bonnes équipes et la bonne gouvernance
HPMC a organisé les équipes suivantes pour gérer sa participation à BPCIA:
Le CCT a collaboré avec la gestion des cas pour définir le niveau de soins approprié pour le patient après son congé. Le CCT a également aidé à prendre des décisions telles que la détermination du moment approprié pour faire passer un patient d’une maison de soins infirmiers de soins spécialisés à des soins de garde. Il a fourni une ligne de conseil infirmière 24 heures sur 24, 7 jours sur 7 pour aider à trier les questions des patients et éviter que les patients se rendent aux urgences. HPMC pourrait se permettre cet investissement supplémentaire dans les soins puisque, dans le cadre de la BPCIA, Medicare paierait HPMC pour les économies réalisées par rapport aux objectifs de dépenses fixés par Medicare.
Un ensemble d’acteurs multidisciplinaires se réunissait chaque semaine et comprenait le CCT dédié plus la gestion de cas, les spécialistes de la documentation clinique, la physiothérapie, la pharmacie, les soins palliatifs et l’équipe du SU. L’équipe multidisciplinaire a examiné la liste des patients toujours à l’hôpital que Medicare classerait probablement en fin de compte dans le programme BPCIA. Il a également passé en revue les objectifs de chaque patient compte tenu de son pronostic et de son parcours de soins et a élaboré des plans d’action pour chaque patient, le cas échéant, pour fournir une planification préalable des soins et des soins palliatifs pour les soins de fin de vie.
L’équipe de direction de l’hôpital se réunissait tous les mois pour examiner le rendement du programme, évaluer l’impact des initiatives d’amélioration actuelles (p. ex., réduire le nombre de jours dont un patient aurait besoin pour être dans un établissement de soins infirmiers qualifié après son congé), et discuter et prioriser les possibilités futures d’améliorer davantage les coûts et les résultats après le congé (p. ex., pour continuer à réduire les réadmissions à l’hôpital).
Le conseil d’administration de HPMC a examiné le rendement tous les trimestres, évalué le risque financier permanent et approuvé les contrats avec les fournisseurs.
2. Déployez des analyses rigoureuses et pertinentes
HPMC a commencé à s’associer à Avant-garde Health au printemps 2018 pour l’aider à sélectionner les domaines de soins pour lesquels elle adopterait les paiements groupés et à se préparer à réussir dans BPCIA. Avant-garde Health, que l’un de nous (Derek Haas) dirige, fournit des logiciels et des connaissances d’experts pour aider les hôpitaux et les médecins à comprendre et à améliorer leurs soins, leurs coûts et leurs opérations tout au long du continuum de soins.
Une fois que HPMC a commencé dans BPCIA, Avant-garde a fourni des analyses qui ont permis à HPMC de comprendre ses performances en prédisant le coût de l’ensemble pour chaque patient et en comparant les coûts prévus pour les patients avec les prix cibles fixés par CMS après ajustement de l’acuité des patients à HPMC. Avant-garde a également analysé la performance des prestataires de soins post-aigus utilisés par les patients, comparé à d’autres hôpitaux pairs, et identifié et hiérarchisé les opportunités d’amélioration. Il a aidé HPMC à engager ses médecins en calculant les distributions aux médecins dans le cadre d’un système de partage des gains (discuté ci-dessous), et en fournissant des cartes de pointage au niveau des médecins qui montraient leurs patients dans le programme, leur coût de soins par rapport aux prix cibles ajustés en fonction du risque, et mesures de qualité telles que les taux de réadmission.
3. Focus sur la gestion des dépenses de soins post-aigus
Avant de participer à BPCIA, HPMC n’avait aucun programme pour gérer les soins post-congé des patients. Au début de la BPCIA, HPMC a mis en place une clinique post-congé sur le campus pour les patients; Cependant, HPMC a constaté que les patients n’utilisaient pas suffisamment ce service, même après avoir proposé Uber Health pour faciliter le déplacement des patients vers la clinique. Après la première année, HPMC a fermé la clinique et est passée à un modèle de soins à domicile qui faisait appel à une équipe d’infirmières et de navigateurs de patients.
Par exemple, si un patient ne se sentait pas bien, le patient pourrait appeler la ligne d’information de l’infirmière pour trier le problème, et si nécessaire, une infirmière pourrait être déployée pour rendre visite au patient afin d’évaluer la situation et de fournir les soins nécessaires (p. Ex., Liquides intraveineux, médicaments ), évitant ainsi au patient de se rendre à l’urgence. En apportant des services aux patients à leur domicile, HPMC a augmenté l’observance des médicaments des patients et le nombre de patients qui contacteraient leur équipe de soins au lieu de se rendre directement à l’urgence d’un hôpital s’ils ne se sentaient pas bien.
HPMC a payé un fournisseur pour fournir ces services afin de réduire le besoin de services coûteux. HPMC a constaté que ces services de soutien post-aigus fonctionnaient mieux lorsqu’ils étaient coordonnés avec l’équipe de soins primaires existante d’un patient afin que cette équipe et le CCT aient une image complète des soins du patient.
HPMC a également conclu un contrat avec une société d’échange d’informations sur la santé pour alerter HPMC lorsqu’un de ses patients atteints de BPCIA s’est inscrit pour recevoir des soins dans un service d’urgence d’un hôpital avec lequel l’entreprise travaillait. Cela était précieux car sans cela, HPMC n’aurait pas su si un patient allait dans un autre hôpital ou même retournait à HPMC et faisait toujours partie du programme BPCIA. HPMC a été en mesure de fournir des instructions personnalisées au personnel des urgences de HPMC et d’autres hôpitaux prenant en charge l’un de ses patients atteints de BPCIA afin que les soins puissent être coordonnés avec les navigateurs CCT du patient.
HPMC a également tenu des réunions opérationnelles conjointes régulières avec des établissements de soins infirmiers qualifiés avec lesquels elle a collaboré pour améliorer les soins. Lors de ces réunions, le HPMC et l’établissement de soins infirmiers qualifiés examineraient le niveau de soins que les patients recevaient dans ce dernier (en fonction des diagnostics des patients et des patients réadmis dans un hôpital à partir de l’établissement de soins infirmiers qualifiés) dans le but de réduire le nombre de jours les patients devaient se trouver dans des établissements de soins infirmiers qualifiés et éviter les réadmissions à l’hôpital.
4. Améliorer les soins de fin de vie
HPMC a lancé un programme de soins palliatifs pour patients hospitalisés et sensibilisé de manière proactive les patients et leurs familles aux bienfaits des soins palliatifs. Il a constaté que le fait de proposer des discussions préalables sur la planification des soins (demander comment les patients souhaiteraient être soignés s’ils ne sont plus en mesure de prendre des décisions médicales par eux-mêmes) a contribué à garantir l’accès à des options de soins de fin de vie comme les soins palliatifs. En plus d’éduquer les patients et leurs familles, HPMC a également éduqué les médecins sur les soins de fin de vie.
5. Aligner financièrement les médecins
HPMC dispose d’un personnel médical indépendant (non employé), ce qui a rendu essentiel l’alignement de ses incitations avec le succès de l’hôpital dans le programme. Pour susciter l’adhésion des médecins, HPMC leur a proposé des accords de partage de revenus: les médecins partageaient l’argent que HPMC gagnait dans le programme mais n’avaient aucun risque de baisse – c’est-à-dire que si l’hôpital n’atteignait pas les objectifs de dépenses du CMS, les médecins ne perdraient pas d’argent. La combinaison de paiements significatifs et des données exploitables mentionnées ci-dessus a conduit de nombreux médecins à collaborer plus pleinement avec HPMC pour améliorer les soins.
6. Assurer un codage en temps opportun
Avant son implication dans BPCIA, l’équipe de codage HPMC examinait la documentation après le congé du patient, ce qui signifiait que le DRG du patient, le code utilisé pour déterminer si un patient ferait partie du programme BPCIA, pourrait ne pas être attribué avant une à deux semaines. après la décharge. HPMC est passé à l’examen quotidien de la documentation de chaque patient pour s’assurer qu’un DRG fonctionnel a été identifié immédiatement. Ce changement a permis au CCT d’identifier de manière proactive les patients susceptibles d’être atteints de BPCIA, de s’engager avec eux tôt pendant leur séjour à l’hôpital, d’aider le patient et son équipe de soins à choisir le niveau de soins approprié après le congé (p. Ex., À son domicile). ou à un établissement de soins infirmiers qualifié), puis travailler avec ce fournisseur de soins post-aigus (p. ex., l’établissement de soins infirmiers qualifié) pour assurer une transition en douceur.
Bien que le plan en six parties ait été appliqué à tous les lots auxquels HPMC a participé, le centre d’intérêt des interventions variait selon les types de lots. Par exemple, pour les patients cardiaques, HPMC a mis davantage l’accent sur la prévention des réadmissions, et pour les patients médicaux, sur la garantie d’un niveau de soins approprié après le congé. Au total, les trois plus grandes sources d’économies étaient: (1) une réduction des réadmissions, (2) une réduction des dépenses en soins infirmiers qualifiés et en soins de réadaptation pour patients hospitalisés, et (3) une réduction de la facturation des médecins (qui est en partie le produit d’une baisse des réadmissions et d’une diminution des jours de l’installation de sortie).
Sur la base de son succès précoce dans le programme, HPMC a ajouté deux forfaits de soins neurologiques en 2020 et, en 2021, HPMC a élargi pour participer à tous les forfaits auxquels il est éligible. (Compte tenu de l’ampleur des changements et des investissements nécessaires pour réussir, il est important de participer à suffisamment de lots pour que cela en vaille la peine.) Comme le montre HPMC, avec l’engagement de toutes les parties prenantes – patients, médecins, personnel hospitalier et établissements de soins post-aigus – il est possible de générer des améliorations significatives de la qualité des soins et des coûts dans un laps de temps relativement court.